52 Prozent der jüngeren erwachsenen Patienten leiden unter Parodontitis. Bei Senioren liegt der Anteil bei 65 Prozent (Deutsche Mundgesundheitsstudie 2016 DMS V) [8]. Für den niedergelassenen Zahnarzt ergeben sich aufgrund der häufig komplexen Krankheitsbilder, kombiniert mit anderen zahnärztlichen, aber auch allgemeinmedizinischen gesundheitlichen Einschränkungen, große Herausforderungen. Daher arbeiten immer häufiger spezialisierte Kollegen (Parodontologe, Kieferorthopäde, Endodontologe, Implantologe) mit dem den Patienten langjährig betreuenden Zahnarzt zusammen. Der Autor erläutert anhand seines Therapiekonzepts und zweier Fallbeispiele Schnittstellen und Abläufe, die in seiner auf Parodontologie spezialisierten Praxis im Zusammenwirken mit Hauszahnärzten zum nachhaltigen Zahnerhalt von parodontal vorgeschädigten Zähnen führen.
Fragen zum Behandlungskonzept
Wie arbeite ich mit einem auf Parodontologie spezialisierten Zahnarzt zusammen?
Dr.?Holger Janssen: Sobald der Verdacht einer Parodontitis besteht, die im eigenen Praxis-Recallsystem nicht stabil gehalten werden kann, empfiehlt sich die Konsultation einer auf Parodontologie spezialisierten Praxis. In vielen Fällen werden dort die antiinfektiöse Therapie und die systematische Behandlung sowie die Anfertigung notwendiger therapeutischer Behandlungsrestaurationen oder funktionstherapeutischer Maßnahmen zur Stabilisierung übernommen.
Welche regenerativen Verfahren gibt es heute in der parodontalen Chirurgie?
Bei tiefen vertikalen Knochendefekten ist es das Ziel, den verloren gegangenen Zahnhalteapparat inklusive der alveolären Strukturen zu regenerieren. Bei Lappenoperationen und offenen Kürettagen werden erfolgreich Schmelzmatrixproteine (EMD) sowie autologe Blutkonzentrate wie Platelet-rich Fibrin (PRF) in Kombination mit osteokonduktiven Knochenersatzmaterialien und Barrieremembranen angewendet.
Diverse Therapieleitfäden und -schemata für parodontologische Erkrankungen teilen die Systematik in antiinfektiöse Phase, geschlossene subgingivale Therapie (SRP) und nachfolgende unterstützende Phase (Langzeitrecall) ein [14,?22,?23,?24,?27,?34]. Für besondere Defekte, zum Beispiel Furkationsdefekte und vertikale intraossäre Knochendefekte, wird eine zusätzliche Phase empfohlen [6,?20,?42]. Diese findet in der Regel nach der Scaling- and Root-Planing-Therapie (SRP) statt. Somit sollten die konventionell geschlossen behandelbaren Lokalisationen bereits entzündungsfrei therapiert sein. Damit wird eine stabile Situation für die postoperative Wundheilung geboten, und die Patienten sind ausreichend mundhygienefähig [3,?24,?39,?41].
Diese Therapieschritte sind heute allgemein anerkannt und in der täglichen Praxis gut umsetzbar. Dazu braucht es jedoch in der parodontalen Therapie ausgebildete und erfahrene Zahnärzte, Prophylaxeassistentinnen (ZMP) und Dentalhygienikerinnen (DH), in manchen Fällen zudem Spezialisten wie Endodontologen und oralchirurgisch versierte Parodontologen.
Häufig werden Patienten, die aufgrund ihres umfangreichen Therapiebedarfs den behandelnden Hauszahnärzten zu schwierig erscheinen, in spezialisierte Hände überwiesen. In diesen Fällen ist es unabdingbar, klare Kommunikationsstrategien und Schnittstellen zur Patientenübergabe zu definieren. Befunde, Diagnosen und zu erwartende Konsequenzen müssen den Patienten und allen Behandlern zeitnah und offen kommuniziert werden.
Hinsichtlich der zu erreichenden Behandlungsziele muss Einigkeit im Sinne des Patienten herrschen, und es müssen die gleichen Erfolgskriterien gelten, unabhängig davon, wer den jeweiligen Therapieschritt durchführt.
Basierend auf den Heilungsprinzipien parodontologischer Erkrankungen [6,?9,?26,?27,?30,?33], wissenschaftlich stets aktualisierten Erkenntnissen, den Bedürfnissen und Strukturen einer zahnärztlichen Praxis sowie den notwendigen Kommunikationsschnittstellen mit dem Patienten und dem überweisenden Kollegen ist mein systematisches, synoptisches Behandlungskonzept zur erfolgreichen Parodontitistherapie im Team mit Hauszahnärzten und anderen Spezialisten entstanden.
Parodontales Konzept für die Praxis
Befunderhebung und Hygienephase
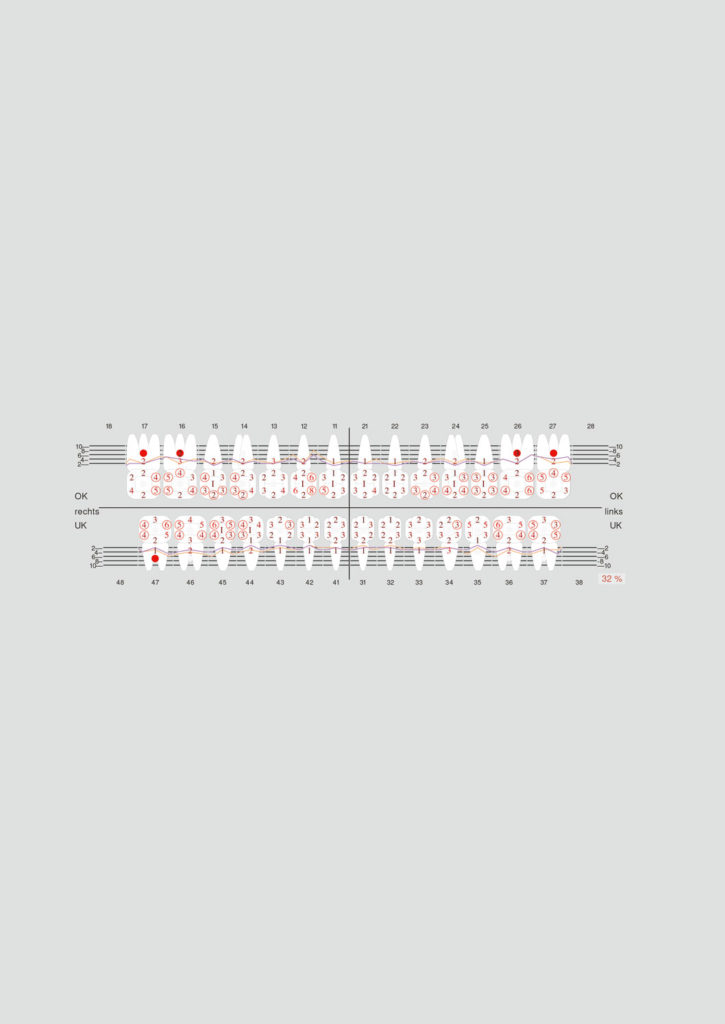
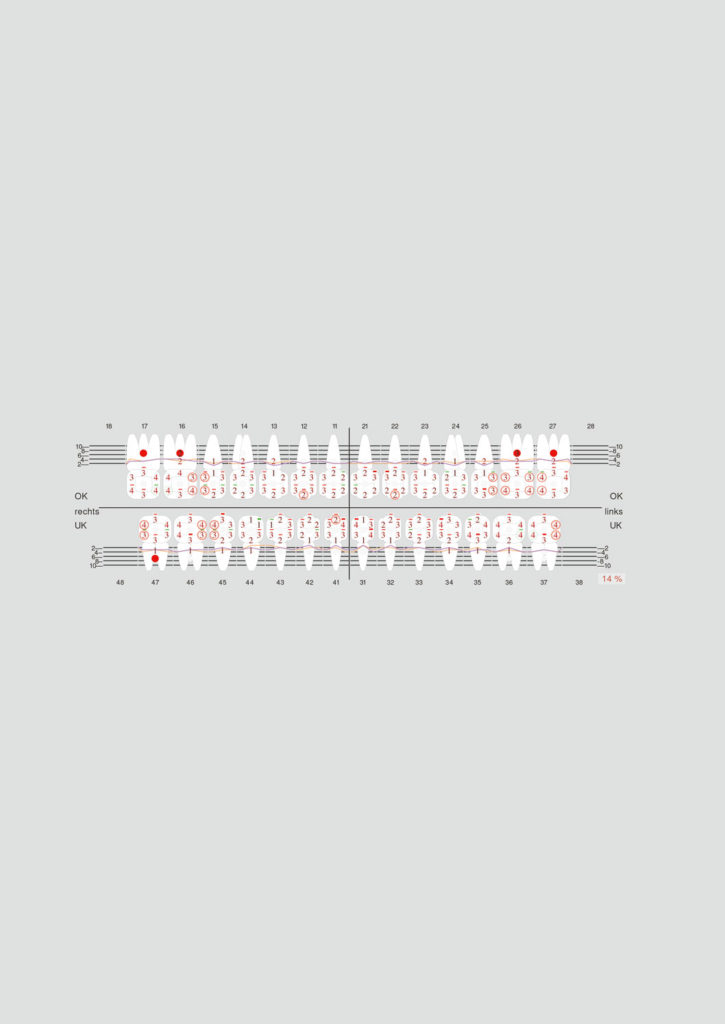
Zu Beginn werden die Patienten nach exakter Befunderhebung entsprechend dem Parodontalen Screening-Index (PSI) eingeteilt (Abb.1). Zusätzlich findet auch die Fragestellung des überweisenden Kollegen Eingang in die Bewertung, und es werden die notwendigen Therapiemaßnahmen mit dem Patienten besprochen. Dabei werden lokalisierte Problemstellungen oder generalisierte Krankheitsbilder sowie die vom Hauszahnarzt bereits durchgeführten Therapieschritte beurteilt und in Anlehnung an die 2018 aktualisierte Klassifikation parodontaler und periimplantärer Erkrankungen eingeteilt [10,?18]. Der Parodontologe übernimmt im Rahmen der systematischen Therapie oft die Rolle als Koordinator aller beteiligten Akteure wie Hauszahnarzt, Dentalhygienikerin, Parodontologe, Endodontologe, Zahntechniker, Implantologe und Prothetiker.
Bereits zu Beginn wird im Screening hinsichtlich der parodontalen Erkrankung auf interdisziplinäre Zusammenhänge (Allgemeinmedizin, Innere Medizin, HNO, Onkologie, Kardiologie et cetera) und andere Risikofaktoren (wie Rauchen) hingewiesen; relevante Faktoren werden abgecheckt und mit den betreuenden Kollegen die weiteren Schritte abgestimmt [12,?19,?31].
Systemische Phasen 1 und 2
Im Rahmen der parodontalen Vorbehandlung oder antiinfektiösen Therapie (Abb. 2) wobei systematisch supragingivale und leicht erreichbare subgingivale Rauigkeiten und Konkremente entfernt werden gewinnen wir wichtige Erkenntnisse über eventuell nicht zu erhaltende Zähne oder über konservierenden oder funktionstherapeutischen Handlungsbedarf. Insuffiziente prothetische Restaurationen werden vom Hauszahnarzt oder in der parodontologischen Praxis je nach Schnittstellenverteilung in therapeutische Langzeitrestaurationen überführt. Die zeitliche Abstimmung der Behandlungsschritte und die proaktive Information zwischen den Praxen verkürzen die Therapiezeit und wirken stark complianceverbessernd für die Patienten. Die Ausschaltung aller gingivalen und parodontalen Reizfaktoren sowie Lenkung, Motivation und Verbesserung der Mundhygiene des Patienten stehen in der antiinfektiösen Phase an erster Stelle. Wenn möglich, werden in dieser Behandlungsphase auch alle notwendigen endodontischen Maßnahmen durchgeführt.
Als den Restbestand gefährdende Zähne erachten wir Molaren mit durchgehenden Furkationsdefekten, Zähne mit Restknochenverankerung von weniger als 15 Prozent oder Zähne mit multiplen komplexen Problemen aus massivem Verlust von Zahnhartsubstanz, endodontischem Behandlungsbedarf und fortgeschrittenem vertikalem oder horizontalem Knochenabbau, starker Zahnwanderung oder Kippung sowie massiver Lockerung (>??Grad?2). Diese Zähne werden im Rahmen der antiinfektiösen Therapie frühzeitig entfernt [9,?23,?27,?41].
In der Kommunikation mit dem Patienten hat sich dabei ein Ampelschema aus grünen (gesunden), gelben (behandlungsbedürftigen) und roten (heillosen) Zähnen bewährt.
Im Anschluss an die systemische Phase??1 (antiinfektiöse Phase) erfolgt eine erneute Befundung mit Bestimmung der Sondierungstiefen, Papillen-Blutungsindex (PBI), Furkationsdefekte und Rezessionen sowie eine Kontrolle der nun erreichten Hygienefähigkeit der Patienten (API) (Abb. 2). Im Einzelfall empfehlen wir auch für die eventuelle Auswahl von erregerspezifischen Antibiotika eine mikrobiologische Untersuchung mit Bestimmung der parodontalpathogenen Keimflora.
Bei positivem Befund erfolgt dann bei Vorliegen aggressiv pathogener Keimflora die systemische Phase 2 in Kombination mit der Gabe von exakt auf die Keimflora abgestimmten Antibiotika.
Vor der SRP-Therapie findet in der Regel eine erneute allgemeinmedizinische/internistische Anamnese in Bezug auf die parodontale Erkrankung statt. Gegebenenfalls wird im interdisziplinären Ansatz das weitere Vorgehen besprochen.
Die SRP-Therapie wird in der Regel innerhalb von 24 bis 72 Stunden durchgeführt [33]. Zusätzlich werden im Anschluss an die geschlossene Scaling- and Root-Planing-Therapie antiinfektiöse oder die Mundflora verbessernde Maßnahmen in Betracht gezogen wie Full-Mouth-Desinfektion mit CHX 0,2?Prozent [33,34], lokales subgingivales Applizieren eines CHX-Lacks, zum Beispiel EC 40, abendliches Einbürsten von Hyaluronsäureprodukten wie Gengigel (Merz Dental) oder Probiodent-Lutschtabletten (Syxyl) [40]. Die individuelle Anwendung erfolgt in Absprache mit dem betreuenden Hauszahnarzt und der Dentalhygienikerin. Im Allgemeinen sind die Therapieergebnisse bei Rauchern oft schlechter als bei Nichtrauchern [19,?30,?31,?42,?43].
Die Reevaluation findet ein bis drei Monate nach der SRP-Therapie statt (Abb.?2). Es werden Kontrollbefunde erhoben und mit dem Ausgangs- und Zwischenbefund verglichen und den anderen Behandlern sowie den Patienten mitgeteilt.
Zusätzliche Therapiemaßnahmen
Bestehen weiterhin lokal oder generalisiert erhöhte Sondierungstiefen von mehr als 5?mm, positiver BOP an diesen oder anderen Stellen, kommen zusätzliche Therapiemaßnahmen zum Einsatz, um eine komplette parodontale Ausheilung des gesamten Munds zu gewährleisten [7, 38].
In vielen Fällen gewinnen wir im Rahmen der SRP-Behandlung einen relativ guten Überblick über die ungefähre Tiefe des intraossären Knochenabbaus bei angulierten Defekten. Derartige Defekte versuchen wir möglichst regenerativ zu therapieren. Je nach Defekttiefe, Breite und Lokalisation kommen Schmelzmatrixproteine [2,?3,?11,?13,?15,?26,?28,?29,?35,?36,?37,?42] (Emdogain, Straumann) oder PRF-Blutkonzentrate nach dem LSCC-Concept [5,?21,?25] (Vario Duo Zentrifuge, Mectron) in Kombination mit autologen (alveoläre Knochenspäne) oder heterologen osteokonduktiven Knochenersatzmaterialien (Bio-Oss, Geistlich Biomaterials) zum Einsatz. Möglichst atraumatisch mikrochirurgisch durchgeführte Eingriffe mit absolut spannungsfreier Adaptation der Wundränder, vollständigem Erhalt der approximalen Papillen und sehr feinem monofilem Nahtmaterial (6/0 und feiner) sind die Grundlagen für eine vollständige Regeneration der vertikalen Defekte.
Flache horizontale Defekte mit breiter Ausdehnung, die nach der SRP-Therapie noch nicht stabil sind, behandeln wir im Rahmen eines Open-Flap-Debridements eher resektiv [38].
Einseitige Furkationsdefekte, bei denen der Furkationseingang tiefer liegt als das Niveau des approximalen Alveolarknochens, versuchen wir regenerativ zu behandeln, sofern eine stabile Deckung des Defekts möglich ist. Jedoch ist die Durchblutung des Defektbereichs meist eingeschränkt und die Gewebeadaptation oberhalb des Defekts im Vergleich zu den angulierten Defekten erheblich schwieriger [3,?28,?29,?45]. Durchgängige Furkationsdefekte im Unterkiefer können im Rahmen einer Prämolarisierung und prothetischen Versorgung putzbar gestaltet werden.
Besteht nach der SRP-Therapie für manche Zähne doch keine langfristig gute Prognose oder gestaltet sich die regenerative/resektive Therapie als nicht ausreichend nachhaltig, besprechen wir mit dem Patienten und dem Hauszahnarzt die Entfernung und eventuell den Ersatz durch ein Implantat.
Recall und (prothetische) Nachsorge
Im Rahmen der Langzeitbetreuung [20] wird mit der Dentalhygienikerin gemeinsam das Recallintervall zur nachhaltigen Unterstützung des Patienten festgelegt. Dazu bekommen die überweisenden Behandler Hinweise und Empfehlungen. Danach werden verloren gegangene Zähne ersetzt und definitive Restaurationen hergestellt. Dies übernimmt in der Regel wieder der überweisende Hauszahnarzt.
Falldokumentationen
Fall 1: Lokaler vertikaler Defekt
Zielsetzung/Patientenwunsch:
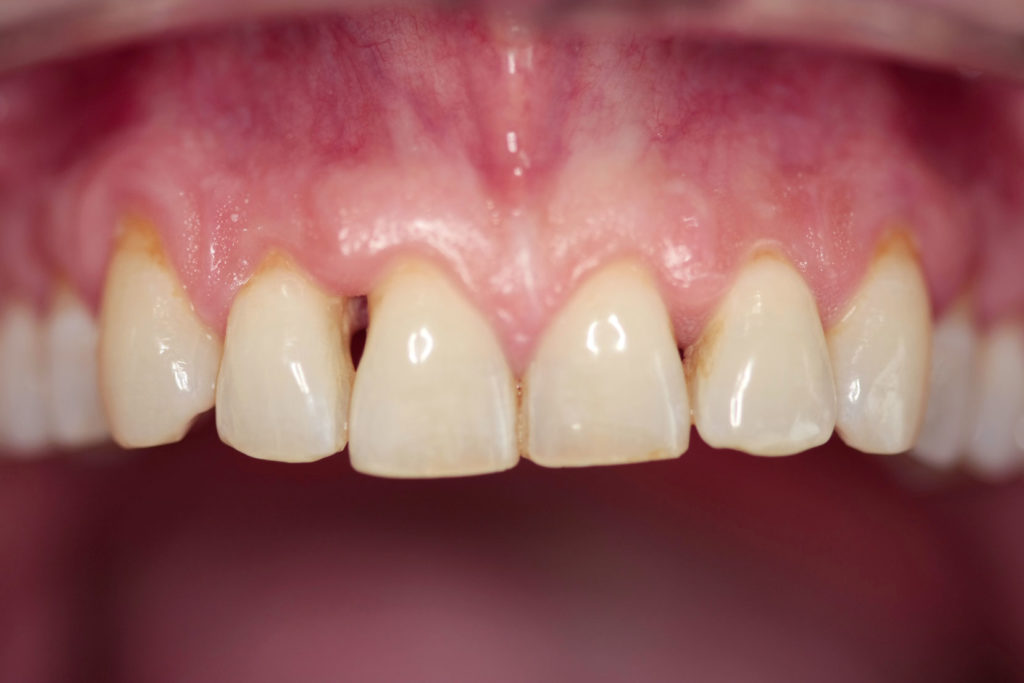
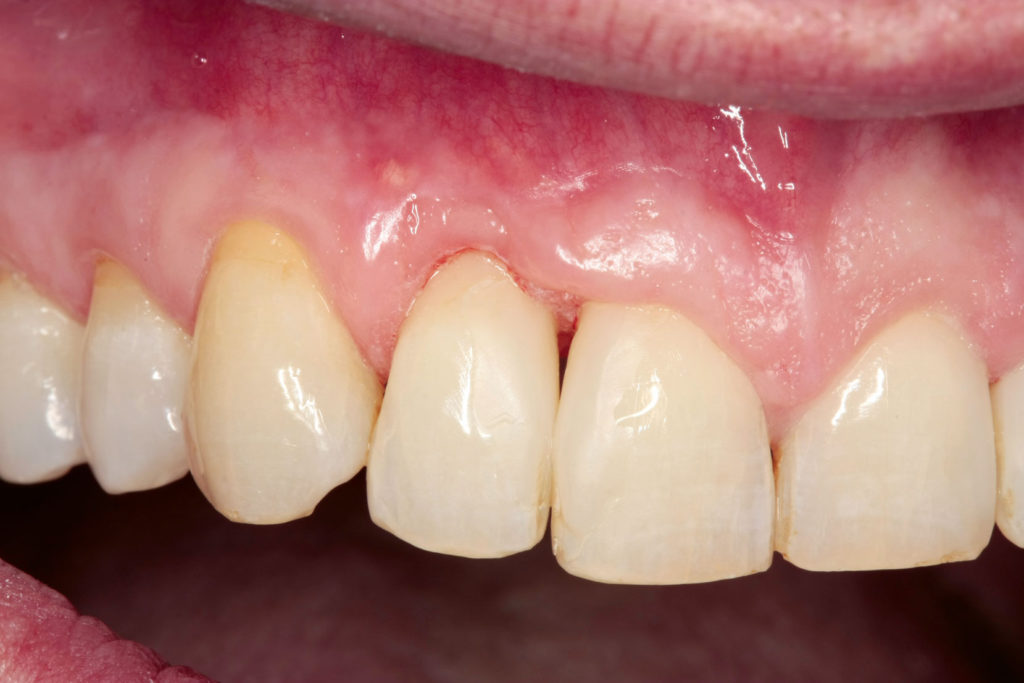
Der Patient stellte sich in unserer Praxis vor mit dem Wunsch nach Lückenschluss in der Oberkieferfront (Abb.3 und 4).
Diagnose: vertikaler Knochenabbau in regio 11 bis 13, horizontaler generalisierter Knochenabbau, Raucher Therapeutische Maßnahmen: systemische Phase, parodontale Regeneration und anschließend konservierende Maßnahme zur Verbesserung von Hygiene und Ästhetik
Dem Patienten wurde nahegelegt, den Nikotinkonsum möglichst komplett einzustellen. Es erfolgten zwei parodontale Vorbehandlungen mit Grob- und Feindepuration im Abstand von sechs Wochen. Daran schloss sich die systemische Phase 2 mittels SRP und Full-Mouth-Desinfektion (FMD) mit Chlorhexidin (CHX?0,2?Prozent) für vier Wochen an.
Bei allen horizontalen Defekten konnte eine Verbesserung der Sondierungstiefe auf unter 5?mm beobachtet werden. Lediglich der Defekt mit einer intraossären Komponente von circa 4 bis 5?mm (ST 6 bis 8?mm) wies vier Wochen nach SRP noch positive Blutung und eine erhöhte Sondierungstiefe von 6 bis 7?mm auf.
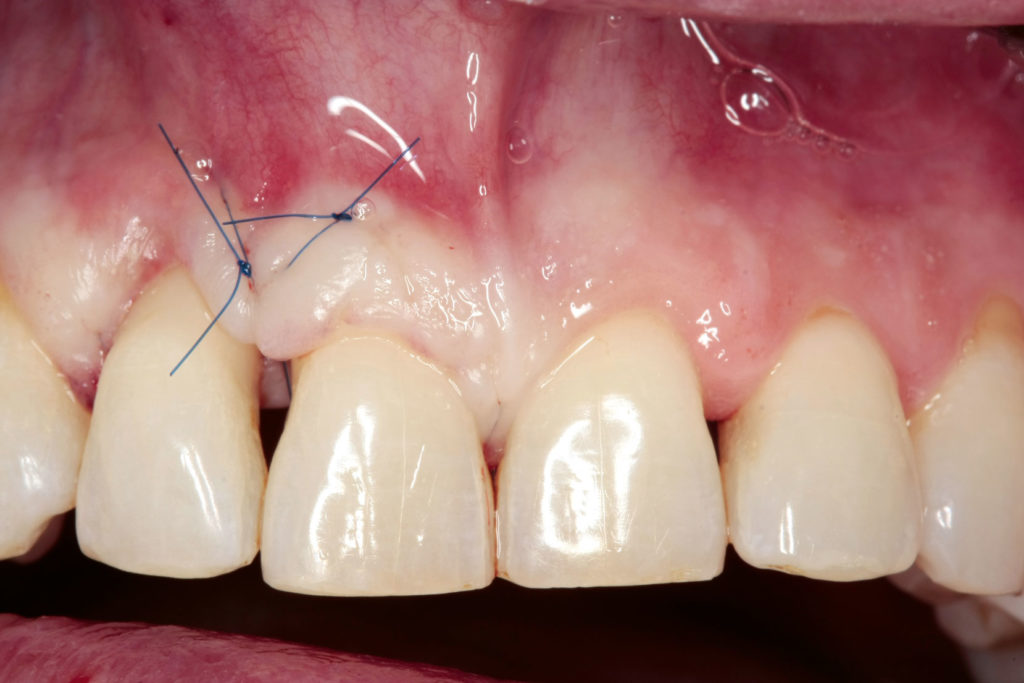
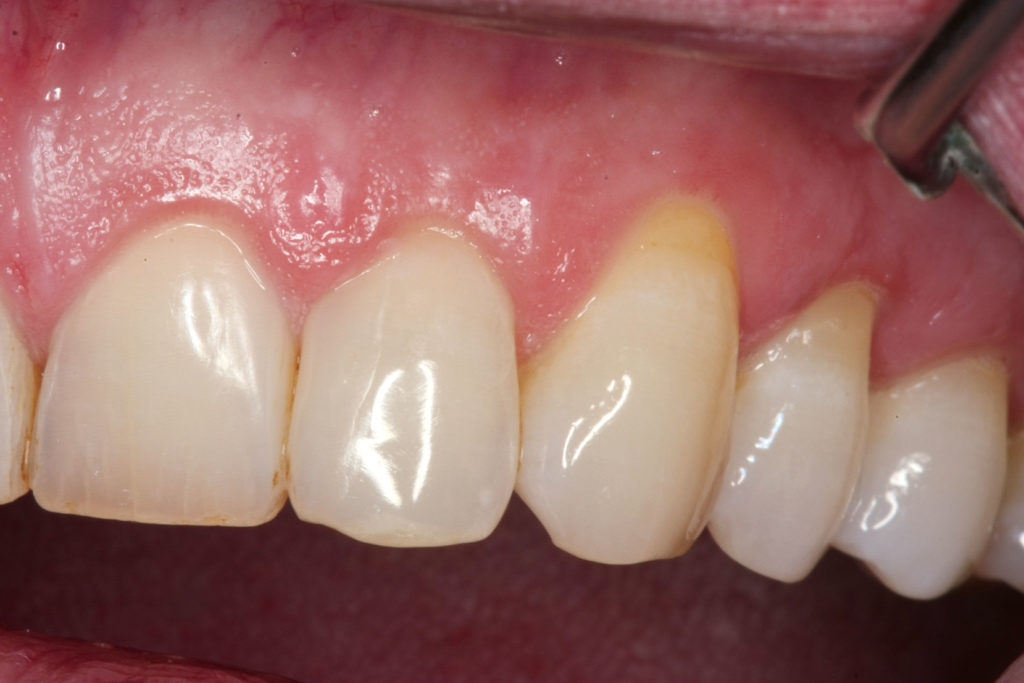
Die regenerative Maßnahme erfolgte nach streng marginaler Schnittführung mit weitgehender koronaler Mobilisierung und Verschiebung mit lokalem offenem Scaling, Schmelzmatrixproteinen und Bio-Oss-Granulat fein.
Die Applikation von Bio-Oss diente der weichgewebigen Stabilisierung über dem Defekt, da sich die Defektbreite bis auf die bukkale Fläche der Wurzel von Zahn 12 erstreckte und die alleinige Weichgewebedeckung als nicht ausreichend stabil erachtet wurde. In regio 21 bis 23 erfolgte ein erneutes geschlossenes Scaling mit Piezo-Instrumenten (PP 10-12, Mectron). Perioperativ spülte der Patient zweimal täglich mit Octenidol für eine Minute unverdünnt. Im OP-Bereich sollte der Patient in dieser Zeit keine Approximalraumpflege betreiben, sondern sich stattdessen einmal wöchentlich zur professionellen OP-Nachsorge in der Praxis einfinden. Die Fäden wurden 14 Tage nach der Operation entfernt (Abb.5 und 6).
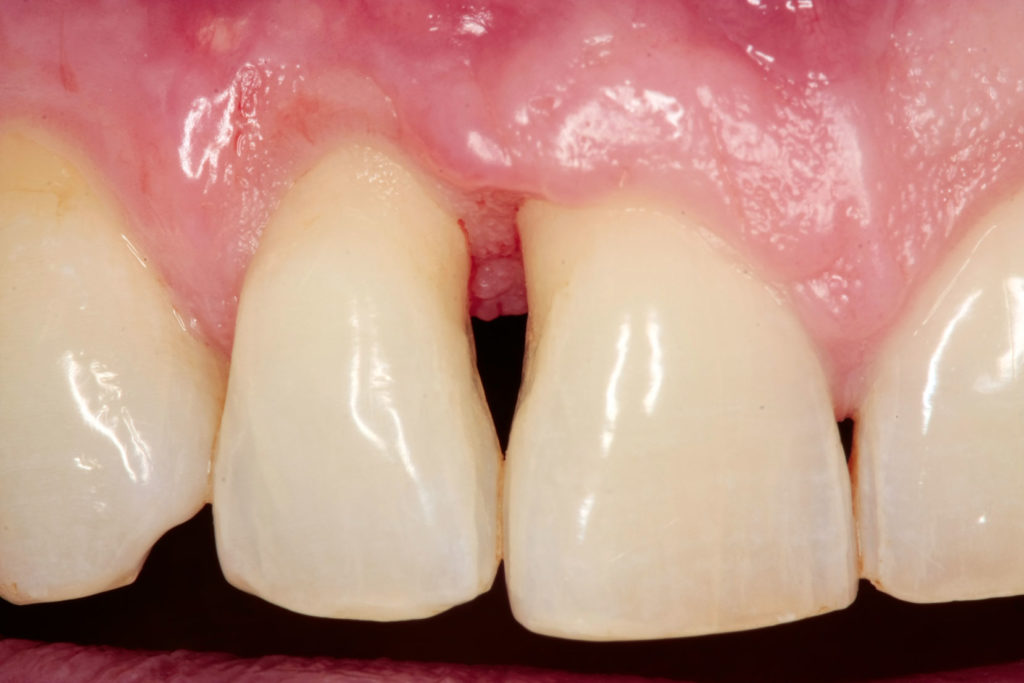
Mit dem konservierend-restaurativen Verlegen der Kontaktflächen acht Monate postoperativ zwischen den Zähnen 11 und 12 nach apikal verbesserte sich die ästhetische Situation. Zudem konnte der Patient die Zähne parodontalhygienisch besser pflegen. Die distale Schneidekante von Zahn 11 wurde, aufgrund der geringen präoperativen Elongation auf das Niveau von Zahn 21 gekürzt und poliert (Abb.7). Analog zur rechten Seite erfolgte auch zwischen den Zähnen 21 und 22 die Anpassung der approximalen Flächen an das nun ausgeheilte Gingivaniveau (Abb. 8).
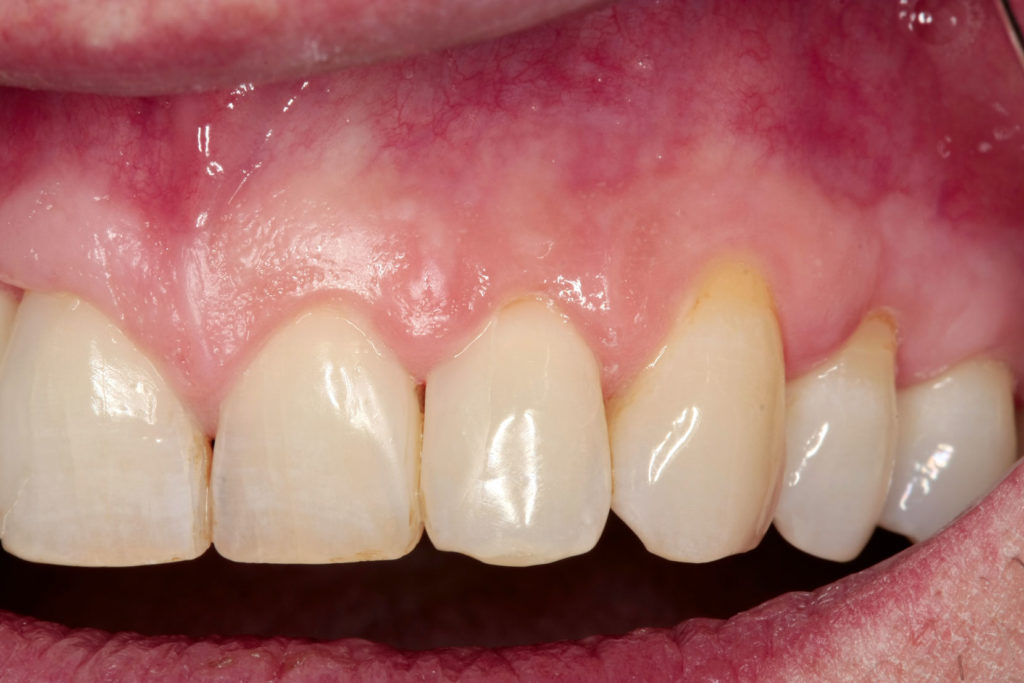
Zwei Jahre nach der parodontalchirurgischen Regeneration zeigte sich perfekt ausgeheiltes Gewebe im gesamten Mundraum mit Sondierungstiefen generell kleiner als 5?mm, im OP-Bereich bei 2 bis 3?mm und BOP < 15?Prozent. Der Papillenbereich zwischen den Zähnen 11 und 12 sowie 21 bis 23 war stabil und perfekt ausgeformt. Das Recall-Intervall wurde auf vier bis sechs Monate ausgedehnt. Der Patient hat laut eigenen Angaben seinen Nikotinkonsum auf durchschnittlich zwei bis drei Zigaretten pro Tag reduziert (Abb.9 und 10).
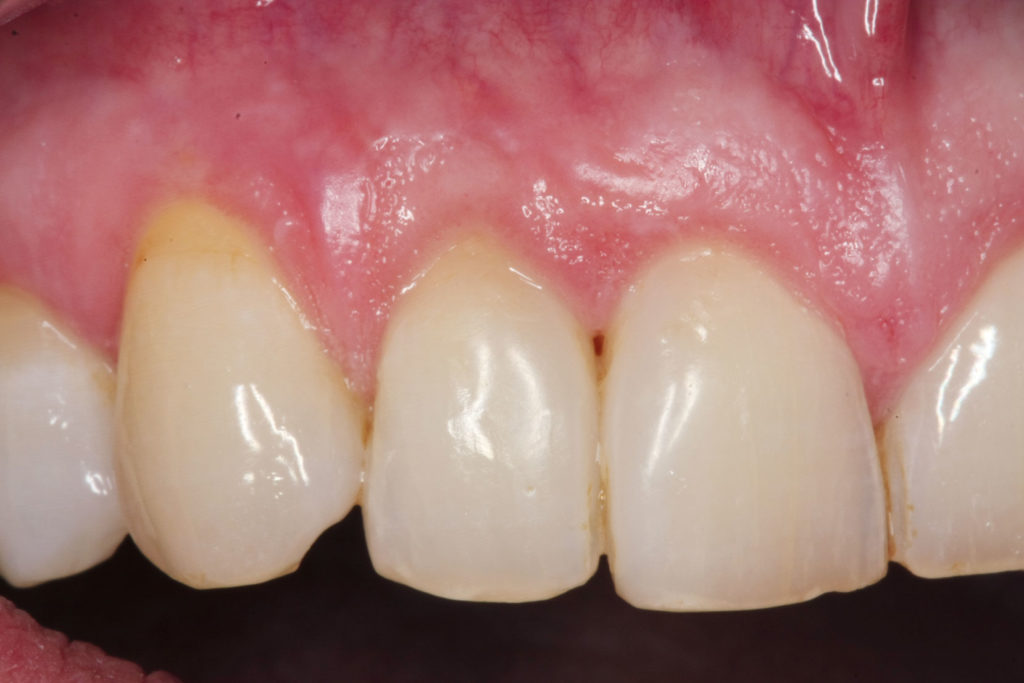
Auch sieben Jahre nach dem Regenerationseingriff bestehen eine komplette Regeneration des vertikalen Defektanteils 12, 11 und stabile parodontale Gingiva im gesamten Mundbereich (Abb.11 bis 13).
-
Weitere Beiträge zu diesem Thema
Prävention hilft, Kosten zu sparen
Parodontitis ist eine weit verbreitete komplexe, nicht übertragbare, chronische, entzündliche Erkrankung des Zahnhalteapparates. Sie steht in Zusammenhang mit den vier großen Volkskrankheiten Diabetes, Herz-Kreislauf-Erkrankungen, chronischen, Atemwegserkrankungen und Krebs.Europerio 11: Komplexe Zusammenhänge zwischen Ernährung und parodontaler Gesundheit
Europerio 11: Drei Studien untersuchten, wie Ernährungsgewohnheiten systemische Entzündungen, die Wirksamkeit parodontaler Therapien und die Vorteile eines zuckerfreien Lebensstils auf die Mund- und Allgemeingesundheit beeinflussen.Europerio 11: Neue Technologien zur Früherkennung von Zahnfleischerkrankungen
Diagnostik: Durch die Messung entzündungsbedingter feiner Temperaturunterschiede konnten Wissenschaftler erfolgreich zwischen gesundem Zahnfleisch, Gingivitis und Parodontitis unterscheiden.